Osteochondroza szyjna jest przewlekłą chorobą zwyrodnieniową, w której dochodzi do ścieńczenia krążków międzykręgowych, a następnie ich zastąpienia tkanką kostną. W miarę postępu procesu degeneracyjnego zaangażowane są otaczające struktury. Powoduje to rozwój całego zespołu objawów, które całkowicie podporządkowują sobie życie pacjenta.
informacje ogólne
Krążki międzykręgowe składają się z żelowego jądra i otaczającego go gęstego włóknistego pierścienia, pokrytego warstwą tkanki chrzęstnej. Pełnią funkcję amortyzującą, zapobiegając uszkodzeniom kręgów podczas biegania, chodzenia i skakania, a także przyczyniają się do ruchomości i elastyczności całego kręgosłupa.
W procesie naturalnego starzenia, a także w warunkach zwiększonego obciążenia dochodzi do stopniowego zmniejszania się wysokości krążka międzykręgowego. Metabolizm w jej rdzeniu jest zaburzony, w otaczającym pierścieniu włóknistym pojawiają się pęknięcia. Występują wypukłości dysków - wypukłości i przepukliny. W miarę postępu choroby zaangażowana jest w nią tkanka chrzęstna i kości, pojawiają się osteofity – narośla kostne powodujące ograniczenie ruchomości i silny ból.
Ponieważ zmiany patologiczne zachodzą w bezpośrednim sąsiedztwie rdzenia kręgowego i jego korzeni, prowadzi to do ich ucisku i stanu zapalnego oraz odruchowego rozwoju skurczu mięśni. W rezultacie osoba doświadcza charakterystycznych objawów, na podstawie których można podejrzewać chorobę.
Powody
Osteochondroza kręgosłupa szyjnego odnosi się do chorób wieloczynnikowych. Występuje na tle całego zespołu czynników, z których każdy zaostrza przebieg patologii. Lista powodów obejmuje:
- nadmierna masa ciała;
- Siedzący tryb życia;
- praca siedząca;
- nieprawidłowa postawa;
- przewlekłe choroby układu mięśniowo-szkieletowego (skolioza, płaskostopie), przyczyniające się do nierównomiernego rozłożenia obciążenia kręgosłupa;
- wrodzone patologie rozwoju kręgosłupa, a także urazy;
- nadmierne, powtarzające się obciążenie kręgosłupa;
- dziedziczna predyspozycja.
Objawy i syndromy
Objawy osteochondrozy szyjnej nie pojawiają się natychmiast i często są przebrane za inne choroby.
Do najczęstszych objawów należą:
- zawroty głowy: z reguły w przypadku osteochondrozy ma charakter ogólnoustrojowy, tj. osobie wydaje się, że otaczające obiekty obracają się przed jego oczami;
- ból w tylnej części głowy, szyi, okolicy kołnierza: jego intensywność zależy od stopnia rozwoju choroby; we wczesnym stadium łagodna i epizodyczna, rozprzestrzenia się na całą głowę i staje się trwała; okresowo ataki stają się nie do zniesienia, w wyniku czego osoba nie może nawet poruszyć głową;
- hałas lub dzwonienie w uszach: pojawia się przy zmianie pozycji po długim okresie bezruchu, często towarzyszą mu zawroty głowy;
- uczucie braku powietrza, niemożność wzięcia głębokiego oddechu; w ciężkich przypadkach rozwija się ciężka duszność;
- nudności i wymioty: związane z zaburzeniami krążenia w pewnych obszarach mózgu, nasilające się przy próbie obrócenia głowy;
- zmniejszona ostrość wzroku, migoczące muchy lub mgła przed oczami: wskazują na niewystarczający dopływ krwi do mózgu; występują w zaawansowanych stadiach choroby;
- wahania ciśnienia krwi, które są trudne do skorygowania za pomocą leków;
- nagłe omdlenie z powodu skurczu naczyń;
- uczucie guli w gardle, pocenie się, suchość, problemy z połykaniem: często są jednymi z pierwszych objawów patologii.
- ból ramienia
- drętwienie palców
Oprócz ogólnych objawów osteochondrozy szyjnej istnieje kilka zespołów charakterystycznych dla tej choroby.
Zespół kręgowy
Zespół objawów jest związany z uszkodzeniem kości i chrząstki kręgosłupa. Obejmuje:
- upośledzona ruchliwość w okolicy szyjnej;
- ból podczas obracania głowy;
- Rentgenowskie oznaki uszkodzenia samych kręgów i przestrzeni między nimi.
zespół tętnicy kręgowej
Objawy są spowodowane zwężeniem lub skurczem tętnic kręgowych, które są częściowo odpowiedzialne za dopływ krwi do mózgu. Objawia się następującymi objawami:
- hałas w uszach;
- zawroty głowy;
- skoki ciśnienia krwi;
- nudności i wymioty;
- ból głowy;
- zaburzenia widzenia;
- spadek zdolności do pracy;
- senność;
- półomdlały.
Zespół serca
Przypomina stan z uszkodzeniem mięśnia sercowego i obejmuje:
- ból lub pieczenie za mostkiem;
- osłabienie i zmęczenie;
- szybki puls.
zespół korzeniowy
Stan ten związany jest z uszkodzeniem (uciskiem lub szczypaniem) korzeni nerwowych wychodzących z kręgosłupa w odcinku szyjnym. W zależności od stopnia uszkodzenia osoba może doświadczyć:
- drętwienie lub ból z tyłu głowy;
- drętwienie języka;
- ból obojczyka, trudności w połykaniu, czkawka;
- dyskomfort w okolicy barku, pogarszany przez ruchy dłoni;
- ból w łopatkach i przedramionach;
- drętwienie palca wskazującego i środkowego;
- drętwienie palca serdecznego i małego palca.
Najczęściej w proces patologiczny zaangażowanych jest jednocześnie kilka korzeni nerwowych, w wyniku czego obserwuje się jednocześnie kilka charakterystycznych objawów.
gradacja
W procesie rozwoju osteochondroza szyjna przechodzi przez cztery kolejne stadia (stopnie), które determinują nasilenie objawów i ogólny stan pacjenta.
- 1 etap. Grubość krążków międzykręgowych jest nieznacznie zmniejszona. Objawy są praktycznie nieobecne, czasami występuje niewielki dyskomfort w szyi, na przykład przy długim przebywaniu w niewygodnej pozycji.
- 2 etap. Wysokość dysku staje się jeszcze mniejsza, zaczyna się patologiczny wzrost tkanki chrzęstnej, pojawiają się wypukłości (wypukłości). Ból staje się silniejszy, dołącza do niego sztywność w okolicy szyjnej.
- 3 etap. Włóknisty pierścień otaczający jądro dysku jest rozdarty, powstaje przepuklina międzykręgowa. Kręgosłup jest zauważalnie zdeformowany, wzrasta ryzyko zwichnięć i podwichnięć kręgów. Ból staje się trwały, dołączają do niego inne objawy osteochondrozy.
- 4 etap. W kręgosłupie zachodzą nieodwracalne zmiany: pojawiają się zrosty kostne, krążek międzykręgowy zostaje zastąpiony tkanką bliznowatą i traci zdolność do przyjmowania obciążeń. Objawy stają się wyraźne i mają istotny wpływ na styl życia i samopoczucie pacjenta. Jakość życia spada.
Diagnostyka
W poszukiwaniu przyczyn bólu lub zawrotów głowy pacjent może zwrócić się do lekarzy różnych specjalności: terapeuty, kardiologa, gastroenterologa, neurologa. Do rozpoznania osteochondrozy wymagane jest kompleksowe badanie, które obejmuje:
- radiografia i tomografia komputerowa: skuteczne tylko w późniejszych stadiach rozwoju choroby, kiedy zmiany stają się wyraźnie widoczne;
- rezonans magnetyczny: ze względu na wysoki stopień wizualizacji pozwala zobaczyć nawet początkowe zmiany; jest obecnie główną metodą diagnostyczną;
- dwustronne skanowanie tętnic głowy i szyi: pozwala ocenić jakość przepływu krwi, wykryć zwężenie naczyń; służy do określania przyczyn bólów głowy i zawrotów głowy.
Obowiązkowo należy przeprowadzić ankietę i zbadać pacjenta, określić strefy bólu i stopień ruchomości kręgosłupa oraz ocenić jakość odruchów. W diagnostyce różnicowej z innymi chorobami o podobnych objawach można zalecić:
- EKG, USG serca;
- codzienne monitorowanie EKG i ciśnienia krwi;
- Rentgen klatki piersiowej;
- konsultacje wąskich specjalistów: kardiolog, laryngolog.
Leczenie
Leczenie osteochondrozy szyjki macicy wymaga zintegrowanego podejścia i obejmuje:
- efekt leczniczy;
- fizjoterapia;
- ćwiczenia fizjoterapeutyczne;
- masaż;
- Chirurgia.
Leczenie
Głównym celem leczenia farmakologicznego jest złagodzenie bólu i zawrotów głowy, przywrócenie prawidłowego funkcjonowania korzeni nerwowych oraz, jeśli to możliwe, zatrzymanie lub spowolnienie niszczenia tkanki chrzęstnej. W zależności od sytuacji przydzielane są:
- niesteroidowe leki przeciwzapalne (meloksykam, diklofenak, nimesulid itp. ): mające na celu łagodzenie bólu i stanów zapalnych; stosowane są w postaci tabletek, zastrzyków, maści, plastrów;
- leki steroidowe (hydrokortyzon, deksametazon): stosowane również w celu złagodzenia stanu zapalnego, gdy NLPZ są nieskuteczne;
- leki zwiotczające mięśnie (mydocalm): leki eliminujące odruchowe skurcze mięśni, zmniejszające w ten sposób ból i poprawiające krążenie krwi;
- witaminy z grupy B w postaci zastrzyków lub tabletek (milgamma, neuromultivit): pomagają poprawić przewodzenie impulsów nerwowych;
- środki uspokajające na silny ból poprawiające sen i zmniejszające emocjonalny składnik bólu;
- leki zmniejszające przekrwienie na uszczypnięty korzeń nerwowy;
- chondroprotektory: leki, które pomagają przywrócić tkankę chrzęstną.
W zależności od objawów można również przepisać leki poprawiające mikrokrążenie w naczyniach mózgowych, leki blokujące nudności i zawroty głowy itp.
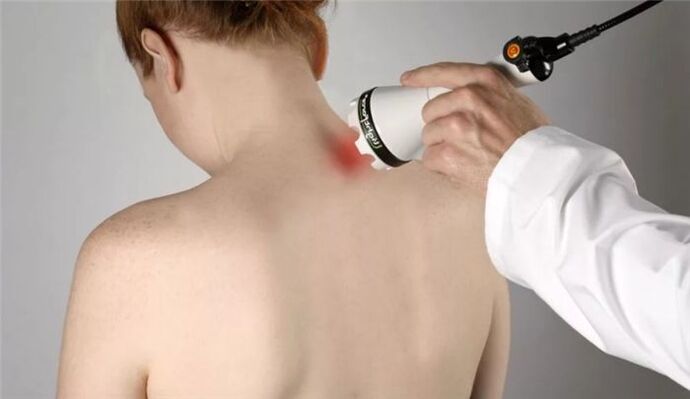
Leczenie nielekowe
Niefarmakologiczne metody leczenia stosuje się bez zaostrzeń. W zależności od sytuacji klinicznej stosuje się:
- fizjoterapia:
- terapia laserowa;
- magnetoterapia;
- terapia UHF;
- fonoforeza i elektroforeza;
Leczenie niefarmakologiczne pomaga zmniejszyć nasilenie objawów oraz zmniejsza częstość i nasilenie zaostrzeń. Działa pośrednio:
- poprawia ukrwienie dotkniętego obszaru, metabolizm i procesy regeneracji;
- wzmacnia działanie leków;
- pomaga wzmocnić układ mięśniowy i stabilizować kręgosłup;
- zmniejsza obciążenie dysków kręgowych;
- likwiduje skurcze i blokady mięśni.
Chirurgia
Pomoc chirurgów jest niezbędna w zaawansowanych przypadkach choroby, gdy metody medyczne przestają być skuteczne. Obecnie w użyciu jest kilka operacji:
- chirurgiczne usunięcie przepukliny dysku (mikrodiscektomia, operacja endoskopowa lub przezprzeszczepowa);
- laminektomia: usunięcie wyrostków kolczystych lub łuku kręgowego, zmniejszając w ten sposób obciążenie korzenia rdzenia kręgowego;
- nukleoplastyka: naprawa przepukliny poprzez usunięcie części jądra krążka międzykręgowego.
Należy pamiętać, że tylko lekarz może zdecydować, jak leczyć osteochondrozę odcinka szyjnego kręgosłupa. Schemat sporządzany jest indywidualnie z uwzględnieniem stadium choroby, chorób współistniejących oraz indywidualnych cech organizmu pacjenta.
Komplikacje
Osteochondroza powoduje zaburzenia najważniejszych struktur: naczyń krwionośnych i nerwów. Bez leczenia choroba może prowadzić do następujących powikłań:
- udar niedokrwienny;
- utrata czucia lub funkcji motorycznych ręki;
- trudności z połykaniem;
- naruszenie tarczycy;
- utrata lub znaczne zmniejszenie ostrości wzroku.
Ponadto uszkodzenia krążków międzykręgowych i stawów prowadzą do znacznego ograniczenia ruchomości szyi.
Zapobieganie
Jeśli zwróci się uwagę na zapobieganie osteochondrozie szyjnej, nawet przy istniejących zmianach, ich postęp znacznie zwolni. Lekarze zalecają:
- prowadzić aktywny tryb życia, unikać hipodynamii;
- zminimalizować lub wyeliminować podnoszenie ciężarów;
- spać na materacu ortopedycznym i poduszce;
- Wykonuj regularne rozgrzewki, jeśli musisz długo pracować przy komputerze.
Idealnym sportem dla osteochondrozy jest pływanie. Woda odciąża kręgosłup, a aktywne ruchy przyczyniają się do tworzenia muskulatury.
Leczenie w klinice
Lekarze kliniki oferują swoim pacjentom kompleksowe metody leczenia osteochondrozy szyjnej, w tym:
- konsultacje kręgowca;
- nowoczesne schematy leków do łagodzenia bólu i łagodzenia stanu;
- blokada leku w celu szybkiego złagodzenia bólu;
- skuteczne rodzaje fizjoterapii;
- ćwiczenia fizjoterapeutyczne pod okiem doświadczonego instruktora, opracowanie kompleksu do pracy domowej;
- konsultacje lekarza rehabilitacji;
- masoterapia;
- akupunktura;
- w razie potrzeby usługi terapeuty manualnego.
Patologie kręgosłupa szyjnego
Naruszeniom kręgosłupa szyjnego bardzo często towarzyszy osłabienie i bóle głowy, ponieważ przechodzą przez nie ważne naczynia krwionośne, tętnice kręgowe. Odpowiadają za odpowiednie odżywienie mózgu, dlatego gdy są ściskane przez przemieszczone kręgi lub inne struktury, zaburzony zostaje dopływ krwi do mózgu. Prowadzi to do rozwoju niedokrwienia jego tkanek, któremu towarzyszą bóle głowy, osłabienie i szereg innych objawów. Obejmują one:
Bardzo często dzisiaj u osób w różnym wieku, płci, statusie społecznym diagnozuje się osteochondrozę, a także jej powikłania - wypukłości i przepukliny międzykręgowe. Choroby te charakteryzują się występowaniem zmian zwyrodnieniowo-dystroficznych w krążkach międzykręgowych oddzielających kręgi. W rezultacie ich wysokość maleje, co prowadzi do zbieżności kręgów i stworzenia warunków do naruszenia korzeni rdzeniowych, które tam przechodzą.
Jeśli nieleczone, zmiany zwyrodnieniowe-dystroficzne w dyskach postępują, az czasem powstaje wypukłość - wypukłość części dysku na zewnątrz. Ma tendencję do stopniowego powiększania się, a następnie przekształcania w przepuklinę międzykręgową. W takich przypadkach ryzyko ucisku korzeni nerwowych dramatycznie wzrasta.
Również osteochondrozie i jej powikłaniom towarzyszy powstawanie narośli kości i chrząstki - osteofitów - na powierzchni trzonów kręgów. Mogą osiągać duże rozmiary i, podobnie jak przepukliny, mechanicznie uciskać tętnice kręgowe, co prowadzi do osłabienia i bólu głowy. Jednocześnie ból głowy jest jednym z głównych objawów osteochondrozy odcinka szyjnego kręgosłupa, nawet przy braku uszkodzenia tętnic kręgowych.
Inne objawy osteochondrozy szyjnej to:
- chrupnięcie w szyi podczas przechylania, obracanie głowy;
- ból szyi promieniujący do tyłu głowy, ramion;
- odruchowy skurcz mięśni szyi, który zwiększa ból;
- ograniczenia mobilności;
- naruszenia wrażliwości różnych części kończyn górnych, potylicy, szyi;
- trudności w połykaniu itp.
Choroba nie może sama ustąpić. Charakteryzuje się okresami zaostrzeń i remisji, ale stale postępuje, aw zaawansowanych przypadkach wymaga operacji usunięcia dużych przepuklin. Dlatego, gdy pojawią się jej objawy, należy natychmiast skontaktować się z neurologiem.
Kiedy pilnie zgłosić się do lekarza
W niektórych przypadkach, gdy ból głowy występuje w połączeniu z osłabieniem, należy natychmiast zwrócić się o pomoc lekarską, ponieważ mogą one wskazywać na rozwój niebezpiecznych chorób i stanów, w tym udaru mózgu i zapalenia opon mózgowych (zapalenie błon mózgowych).
Objawami ostrzegawczymi są:
- silny ból głowy, który pojawia się nagle;
- ograniczona możliwość pochylenia głowy do przodu, przyciśnięcia podbródka do klatki piersiowej, połączona z ogólnym osłabieniem;
- dezorientacja;
- upośledzenie wzroku, mowa;
- drętwienie kończyn.
Diagnoza i leczenie
Tak więc ból głowy i osłabienie mogą towarzyszyć zarówno względnie nieszkodliwym stanom, jak i poważnym chorobom. Jeśli występują z godną pozazdroszczenia regularnością i występują inne objawy, należy skonsultować się z lekarzem: neurologiem, kardiologiem, endokrynologiem. Ale kiedy trudno jest samodzielnie odgadnąć, co dokładnie spowodowało naruszenie ogólnego samopoczucia i bóle głowy, lepiej najpierw skontaktować się z terapeutą. W razie potrzeby lekarz przepisze dodatkowe metody badawcze i na podstawie ich wyników, biorąc pod uwagę obraz kliniczny, postawi diagnozę lub skieruje pacjenta do konkretnego specjalisty w celu leczenia.
Aby zdiagnozować przyczyny bólów głowy i osłabienia, przepisuje się:
- KLA, OAM, biochemiczne badanie krwi – pozwalają wykryć procesy zapalne, a także zaburzenia w pracy poszczególnych narządów, przemianę materii;
- EKG, USG serca, naczyń szyi i głowy - dostarczają danych o pracy i stanie naczyń krwionośnych, mięśnia sercowego;
- EEG – pozwala wykryć zmiany w funkcjonowaniu poszczególnych części mózgu;
- RTG, CT, MRI kręgosłupa szyjnego - są wskazane w celu wykrycia patologii kręgosłupa i oceny ich nasilenia.
Na podstawie wyników badań prawie zawsze możliwe jest ustalenie przyczyny bólu głowy i osłabienia, a co za tym idzie, wybór skutecznej strategii leczenia. Jest opracowywany indywidualnie dla każdego pacjenta i ma na celu zarówno poprawę stanu ogólnego, jak i wyeliminowanie wykrytej choroby. Dlatego w leczeniu bólu głowy i osłabienia można stosować:
- farmakoterapia, w tym indywidualnie dobrane leki, w szczególności NLPZ, przeciw migrenie, poprawiające ukrwienie mózgu, leki wysoce specyficzne;
- zabiegi fizjoterapeutyczne, które pomagają zwiększyć skuteczność innych metod leczenia i utrwalić osiągnięte wyniki;
- terapia manualna, której głównym celem jest przywrócenie kręgosłupa, którego stan zależy od pracy wszystkich narządów i układów.
W żadnym wypadku nie należy lekceważyć niepokojących objawów, takich jak ból głowy i osłabienie, zwłaszcza jeśli występują często. W takich przypadkach zdecydowanie należy skonsultować się z lekarzem. Pozwoli to uniknąć zwiększonego osłabienia, progresji istniejących zmian patologicznych, towarzyszących powikłań i to w krótkim czasie. W końcu im wcześniej choroba zostanie zdiagnozowana, tym łatwiej ją wyeliminować.



















